Welche Erkrankungen lassen sich mit Hilfe eines OCTs erkennen und wie sehen solche Befunde aus? Das wollen wir in einer kurzen Übersicht über die häufigsten Augenerkrankungen darstellen:
AMD – Altersbedingte Makula Degeneration
Die AMD ist eine der häufigsten Ursachen für den Verlust der Lesefähigkeit im Alter. Ungefähr 10% der über 65-Jährigen und 30% der über 75-Jährigen sind davon betroffen. Die AMD ist in den westlichen Ländern die häufigste Erblindungsursache (i.S.d. Gesetzes) für über 65-Jährige.
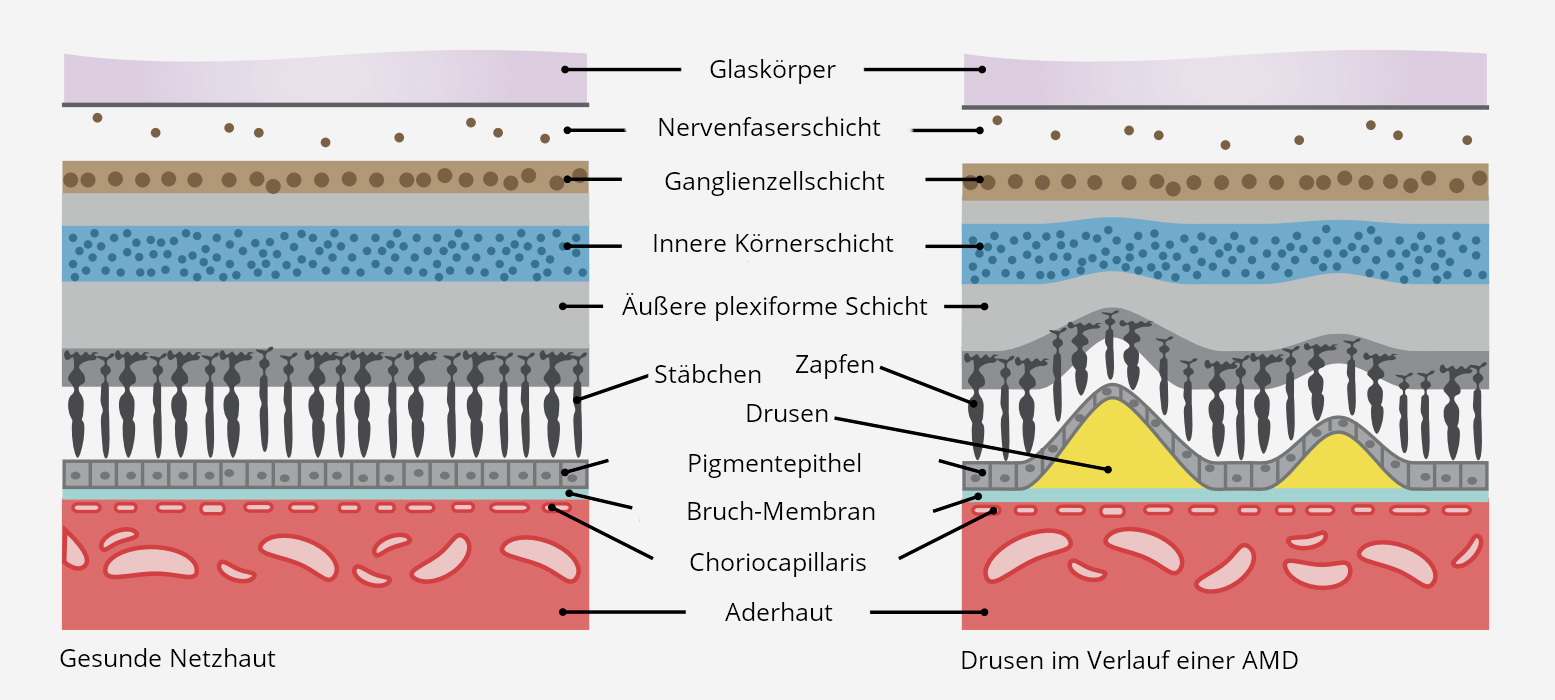
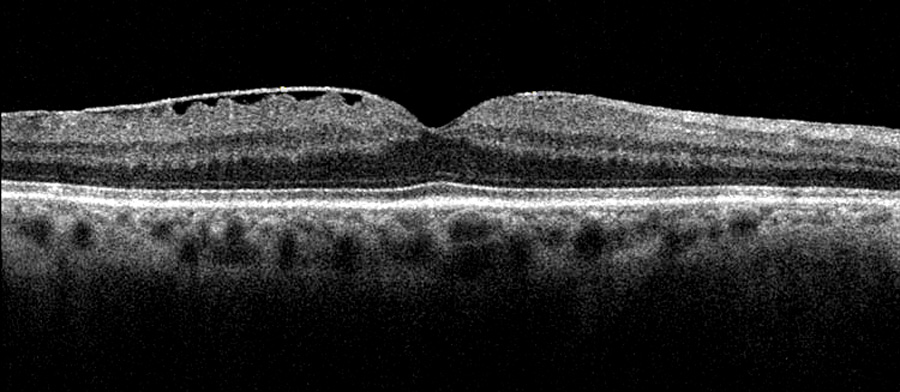
Vereinfachter Schichtaufbau der Netzhaut
Ein wichtiger Baustein in der Krankheitsentstehung stellt das Makulapigment dar. Auf Fundusbildern ist der Bereich der Makula gelblich gefärbt, was an dem hohen Gehalt an antioxidativen Substanzen wie zum Beispiel Xanthophyll liegt. Das Makulapigment wirkt wie eine Sonnenbrille für die Netzhaut – sie absorbiert schädliches, kurzwelliges Licht und fängt freie Radikale ein. Somit dient sie dem Schutz der Netzhaut. Im Laufe des Lebens nimmt der Gehalt an Makulapigment jedoch ab. Zum Glück wird dieser Prozess von einem anderen physiologischen Prozess teilweise aufgefangen, nämlich von der Gelbfärbung der Augenlinse. Diese dient ebenfalls als natürlicher Schutz der Netzhaut vor Lichtschäden. Zumindest so lange, bis sie durch eine klare Intraokularlinse ersetzt wird.
Das Pigmentepithel spielt eine wichtige Rolle bei AMD.
Ein weiterer wichtiger Baustein ist das Pigmentepithel. Dieses ist quasi die Müllabfuhr der Netzhaut, denn es sorgt für den Abbau der abgestorbenen Rezeptoraußenglieder. Mit fortschreitendem Alter nimmt die Zahl der Pigmentepithelzellen ab, und die abgestorbenen Zellen können nicht mehr komplett abgebaut werden. Es kommt zu Ansammlungen von Lipofuszin, einem Stoffwechselprodukt, welches unter blauem Licht fluoresziert. Und nun beginnt eine Spirale, denn bei der Fluoreszenz entstehen freie Radikale, die weitere Pigmentepithelzellen zerstören und den Abbau weiter verlangsamen – Drusen entstehen. Durch die “Müllansammlungen” wird dann auch die Sauerstoffversorgung von der Aderhaut zu den Rezeptoren gestört.
Man unterscheidet zwei Arten von Drusen: weiche und harte Drusen. Die harten Drusen stellen sich auf einem Fundusbild klein, rund und schärfer begrenzt dar. Sie sind die harmlosere Form. Weiche Drusen sind größer, unscharf begrenzt und können ineinander fließen. Dies ist häufig als Vorstadium einer AMD anzusehen.
Formen der AMD
Die altersbedingte Makuladegeneration wird in eine trockene und eine feuchte Form unterteilt. Der weitaus häufigere Verlauf mit 85% zeigt eine trockene Form der AMD. Es kommt im Laufe der Zeit zu einer Visusverschlechterung, die jedoch langsam fortschreitet und nur das zentrale Sehen betrifft. Lesen mit vergrößernden Sehhilfen ist dann trotzdem oft noch möglich. Eine komplette Erblindung droht bei der trockenen Form nicht.
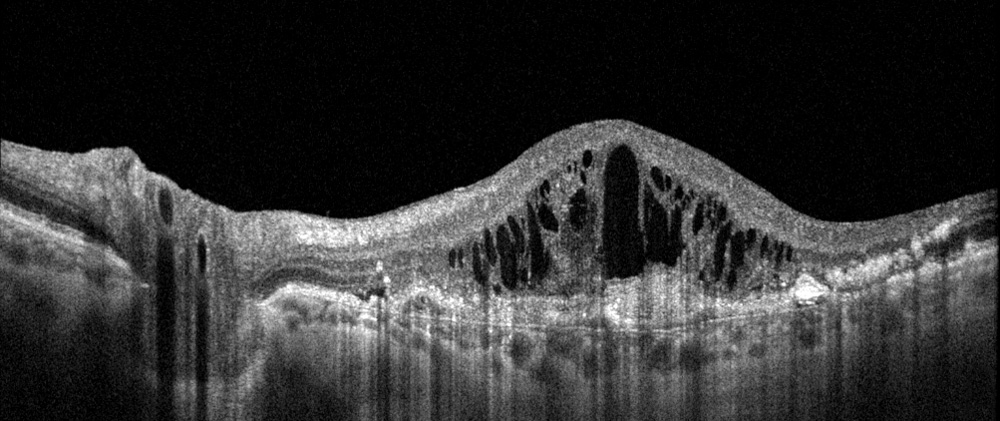
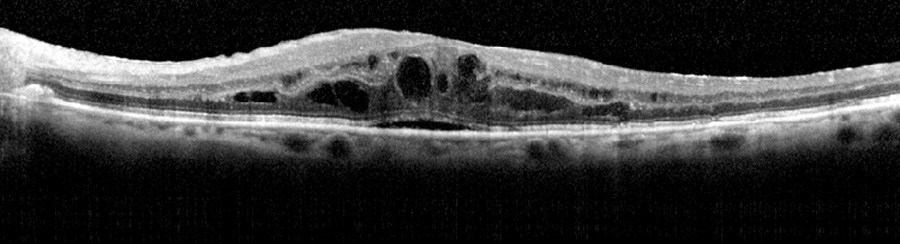
Eine feuchte AMD kann jedoch häufig zur Erblindung führen. Durch die gestörte Sauerstoffversorgung bilden sich im Laufe der Zeit neue Gefäße. Diese sind jedoch relativ brüchig, so dass es schnell zu Einblutungen unter der Netzhaut kommen kann. Eine daraus resultierende Pigmentepithelabhebung ist im OCT sehr gut sichtbar.
Beispiel einer feuchten AMD im OCT (links) und im Fundusbild (rechts).
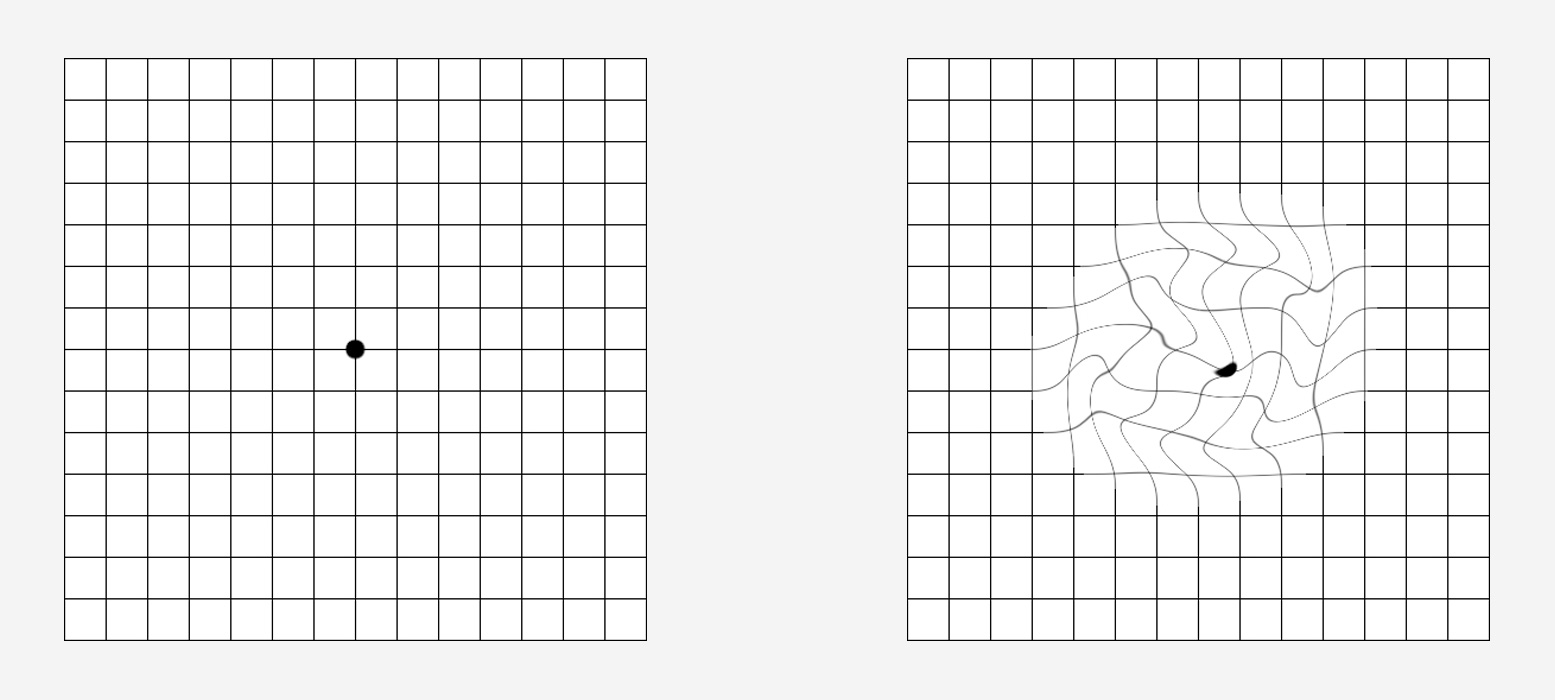
Aber auch auf einem Fundusbild ist die Flüssigkeitsansammlung gut erkennbar. Der Kunde wird über einen schnellen Visusabfall und verzerrtes Sehen klagen. Mit einem Amsler-Test kann der Betroffene die Metamorphopsien sehr gut erkennen bzw. realisieren. Dies ist für AMD-Patienten ein guter Test für zuhause. Ein chirurgischer Eingriff und Injektionen sind in diesem Stadium meist die einzige Möglichkeit, einen kompletten Visusverlust zu vermeiden.
Amsler Gitter-Test. Bild rechts: So könnte ein AMD Patient das Amsler Gitter sehen.
Diabetische Retinopathie
Im Verlauf einer Diabetes-Erkrankung kann es zu Schädigungen an den kleinen Blutgefäßen im Körper kommen.
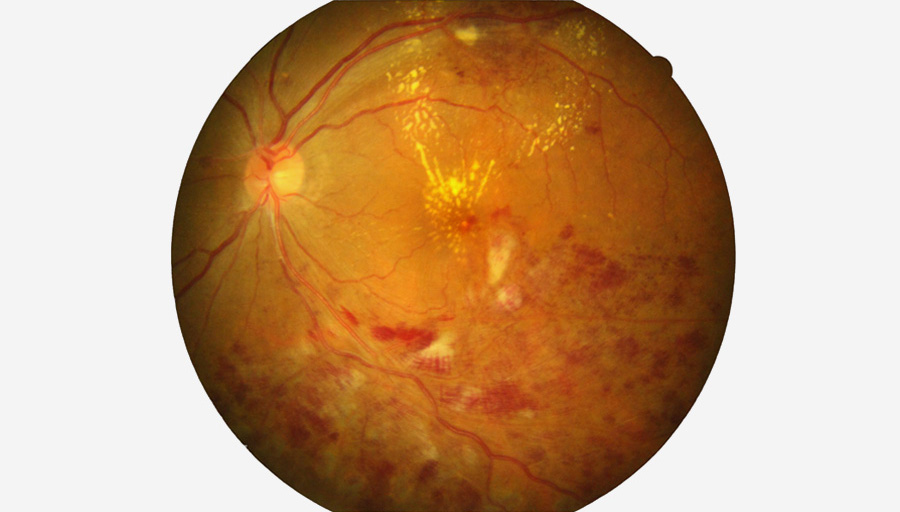
Fundus einer proliferativen DR
Ein typisches Fundusbild einer nicht-proliferativen DR kann Gefäßverschlüsse, Blutungen und Exsudate zeigen. Bei einer Typ-2 Diabetes kommt es häufig zu einer Flüssigkeitsansammlung im Bereich der Makula. Diese führt zu einer zunehmenden Visusverschlechterung. Ein zystoides Makulaödem und im späteren Verlauf ein Makulaloch sind im OCT gut erkennbar. Durch Sauerstoffmangel werden neue Gefäße gebildet, die jedoch minderwertig und leicht brüchig sind. Es kommt zu einem vermehrten Blut- und Flüssigkeitsaustritt ins Gewebe. Zusätzlich wachsen dabei bindegwebige Membranen auf der Netzhaut, die sich zusammenziehen und zu Netzhautablösungen und massiven Einblutungen führen können. Auch dies ist mit einem OCT-Scan gut sichtbar zu machen.
Beispiel eines DR-Befundes im OCT
Im Folgenden sind kurz die Stadien der DR dargestellt:
Nicht-proliferative DR
- Blutungen in Form von Punkt- und Fleckblutungen
- harte Exsudate
- Netzhautödem (kann je nach Lage zu einer deutlichen Visusverminderung führen)
Präproliferative DR
- Cotton-Wool-Herde (Wegen Durchblutungsstörungen kommt es zu einem Stau des Axoplasmas der Nerven)
- Fleckförmige Blutungen
- Gefäßveränderungen (Segmentierung der Venen, Verengung und Verschluss der Arterien)
Proliferative DR
- Neovaskularisationen (Gefäßneubildungen an der Papille oder der Netzhaut)
- Fibrovaskuläre Membranen können sich bilden und später zusammenziehen
- es kommt zu einem Zug an der Netzhaut
- Blutungen in den Glaskörperraum und Netzhautablösungen können folgen
In den ersten beiden Stadien ist eine Therapie oft nicht notwendig. Es muss jedoch engmaschig kontrolliert werden. Eine proliferative DR muss meist mit einem Laser und Injektionen therapiert werden. Eine Laserkoagulation kann an der Spaltlampe durchgeführt werden und sorgt dafür, dass die Netzhaut weniger Sauerstoff benötigt und somit der aktive Teil der Netzhaut besser versorgt werden kann.
Kleiner Exkurs – Weitere Veränderungen am Auge durch Diabetes
- verminderte Hornhaut-Sensibilität
- rezidivierende Hornhaut-Erosionen und erhöhte Infektanfälligkeit
- verminderter und veränderter Tränenfilm
- vermindertes Pupillenspiel
- Sekundärglaukom
- Katarakt
- vorübergehende Refraktionsanomalien durch schwankenden Blutzuckerspiegel
- Akkommodationsstörungen (frühzeitige Presbyopie)
Glaukom
Das Glaukom oder “grüner Star” genannt, ist immer noch eine der wichtigsten Erblindungsursachen. Der Augeninnendruck (IOD) ist meist zu hoch, wobei dieser Wert sehr individuell ist, aber in der Regel über der statistischen Norm von 10 – 21 mmHG liegt.
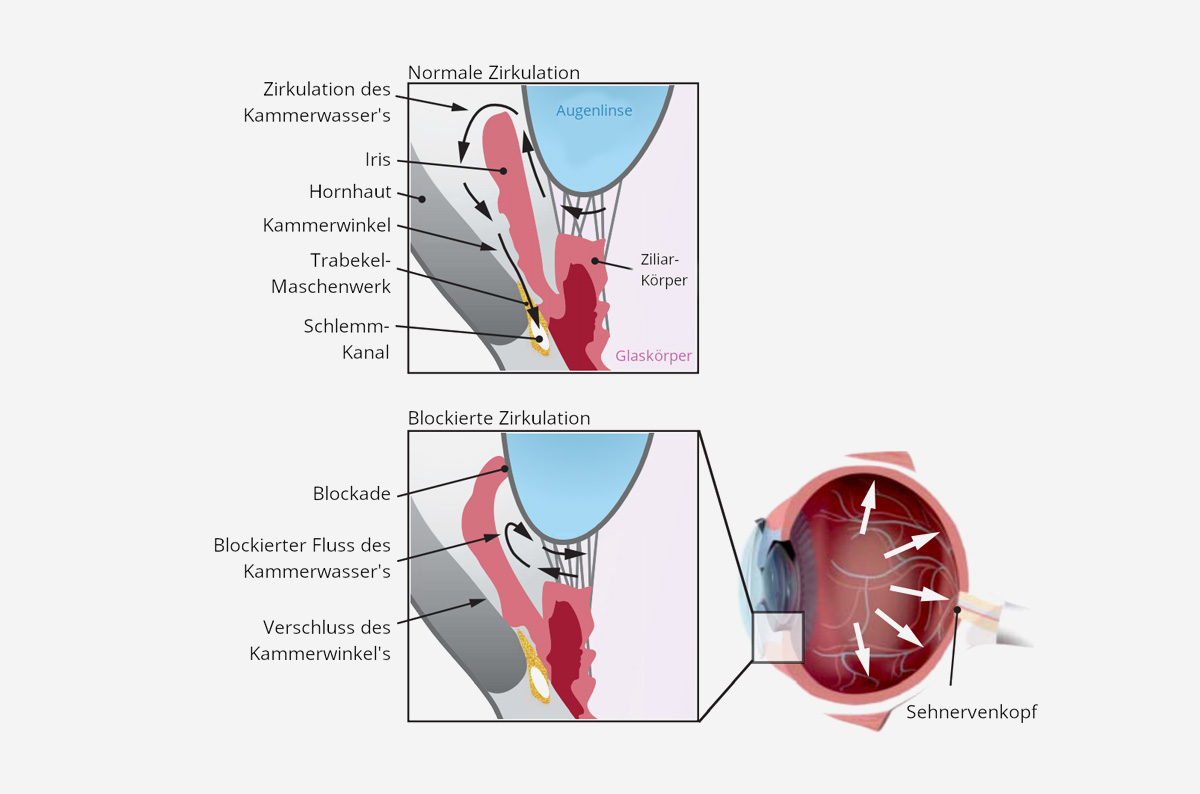
Zirkulationsverhalten des Kammerwassers
Für eine optimale Versorgung müssen der Blutdruck für die Papille und der IOD in einem Verhältnis stehen. Wird der IOD zu hoch, kann es zu Durchblutungsstörungen im Bereich der Papille kommen. Zwei Arten von Schäden können auftreten: durch mechanischen Druck auf die feinen Gefäße der Papille und Schaden durch Minderdurchblutung.
Es werden zwei Arten von Glaukomen unterschieden. Das primäre Glaukom beschreibt Glaukomverläufe, die nicht durch andere Erkrankungen ausgelöst werden. Diese treten in 95% der Fälle auf. 5% der Glaukom Patienten haben ein sekundäres Glaukom, welches die Folge einer anderen Erkrankung im Körper ist (beispielsweise Gefäßneubildungen oder Ablagerungen von Pigmenten im Kammerwinkel, Entzündungen oder Verletzungen). Ein primäres Glaukom tritt meist erst ab 40 Jahren auf (Quelle: Tielsch et al.: Baltimore Eye Study).
Bei einer augenärztlichen Untersuchung des Augeninnendrucks sind Werte zwischen 21-25 mmHg kontrollbedürftig und Druckwerte über 25 mmHg pathologisch.
Es gibt einige Risikofaktoren für die Entwicklung eines primären Glaukoms. Diese sind beispielsweise das Alter, die ethnische Zugehörigkeit (es besteht z.B. ein höheres Risiko bei stärker pigmentierten Afrikanern), Vererbung, Herz-Kreislauf-Erkrankungen und einer Myopie über -5 dpt.
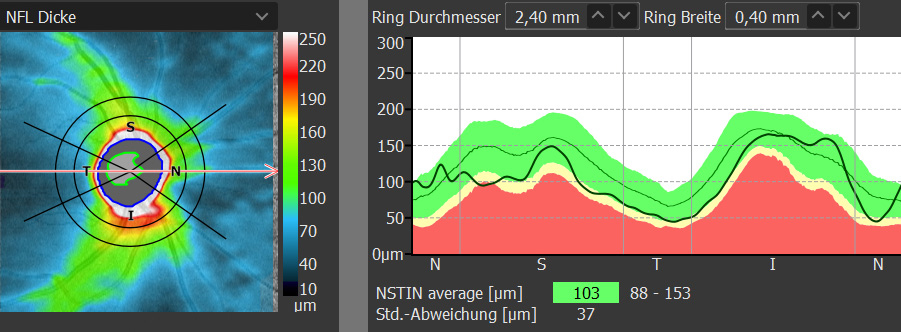
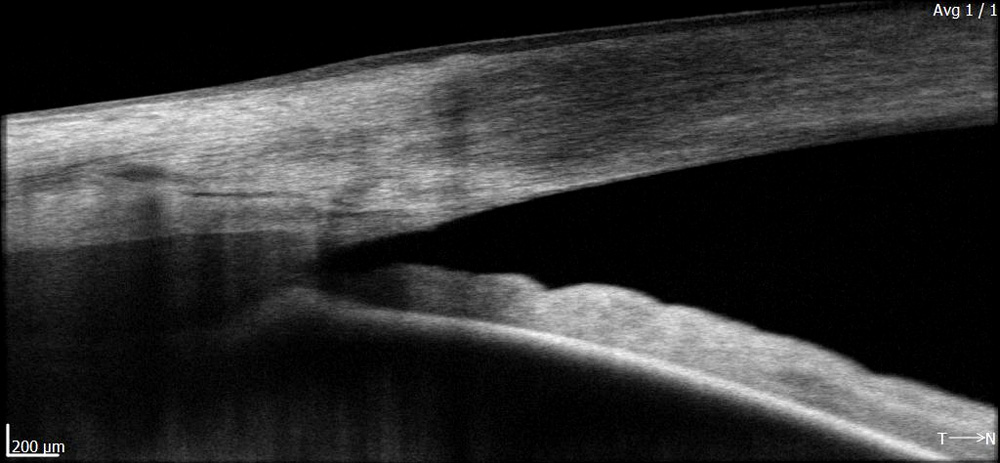
Die diagnostischen Möglichkeiten sind vielfältig. Von der Tonometrie über die Perimetrie bis hin zur Betrachtung mit Lupen und Kontaktgläsern an der Spaltlampe (Ophthalmoskopie und Gonoskopie) trägt jedes Verfahren ein Puzzleteil zur Diagnose und vor allem Verlaufskontrolle bei Glaukomen bei. Die modernste Technologie bietet jedoch das OCT. Kontakt- und schmerzlos kann mit einer OCT Aufnahme die Nervenfaserschichtdicke und der Kammerwinkel gemessen und im Verlauf beurteilt werden.
OCT Netzhautdicke mit Abgleich der Normativdatenbank
Beispiel eines Kammerwinkels im OCT
In der Therapie können drucksenkende Medikamente eingesetzt werden. Eine andere Möglichkeit ist es, den Kammerwasserablauf zu verbessern, um damit den Druck zu senken – zum Beispiel mit einer Laser-Therapie, Kanaloplastik oder einem Sickerkissen.
Das Glaukom kann im OCT detailliert und präzise im Verlauf beobachtet werden, um frühzeitig zu erkennen, wann erneuter Handlungsbedarf besteht.
Untergang der Nervenfasern im OCT Verlauf
Gefäßverschluss der Netzhaut
Venenverschlüsse
Durch eine Thrombose oder eine Arteriosklerose der Begleitarterie (die Vene wird dadurch komprimiert) kann es zu einem Verschluss der Venen in der Netzhaut kommen. Es können je nach betroffenem Gefäß (Venenast oder Zentralvene) einzelne Teile oder die gesamte Netzhaut betroffen sein. Es kommt zu Netzhautblutungen und Schwellungen in der Netzhaut, die ein verschleiertes Sehen und Visusverlust hervorrufen können.
Venenast-Verschluss im Fundusbild
Es werden zwei Verläufe beschrieben: die nicht-ischämische Form und die ischämische Form. Bei der nicht-ischämischen Form kommt der Blutfluss nicht vollständig zum Erliegen und die Netzhaut wird zwar schlecht, aber immerhin noch ein wenig versorgt. Es kommt zeitweise zu einer Sehverschlechterung, die sich über Monate wieder erholen kann.
Die ischämische Form kennzeichnet eine vollständige Stagnation des Blutflusses, so dass in Folge Nervenzellen untergehen. Ein schwerer Verlauf tritt bei einer Makula-Ischämie auf. Eine Laserkoagulation der Netzhaut ist notwendig, um die Bildung neuer Gefäße zu vermeiden. Wird das Makulaödem länger nicht behandelt, droht die Gefahr einer Schichtlochbildung und der Verlust des zentralen Sehens.
Beispiel eines Makulalochs im OCT-Scan
Arterien
Bei einem Arterienverschluss bleibt für die Rettung der Sehfähigkeit nur sehr wenig Zeit. Die betroffenen Netzhautstellen werden auf Grund einer Embolie durch Herzrhythmusstörungen, Verkalkung der Halsschlagader oder Herzklappenfehler nicht mehr versorgt. Nach 60-90 Minuten sterben die nicht mehr versorgten Netzhautzellen ab. Betroffene haben einen plötzlichen, schmerzlosen Ausfall im Gesichtsfeld (auch einseitige Erblindung möglich).
Ein typisches Fundus-Befundbild zeigt eine blasse Netzhaut mit dünnen Arterien und einer kirschroten Makula. Helfende Maßnahmen wie Bulbusmassage oder Augendrucksenkung kommen häufig zu spät.
Arterienverschluss im Fundusbild
Was kann ich noch im OCT erkennen?
Epiretinale Gliose
Gliose im OCT Scan
Eine epiretinale Gliose, auch Macular-Pucker genannt, ist ein dünnes Häutchen, das sich meist altersbedingt zwischen Netzhaut und Glaskörper bildet. Es kann auch nach einer Netzhautoperation, Glaskörperabhebung oder im Verlauf einer diabetischen Retinopathie entstehen. Dieses Häutchen hat die Tendenz, sich in Falten zu legen, was die Sehfähigkeit in dem Maße beeinträchtigt, dass Linien wellenförmig gesehen werden.
Durch Zug zusammengefaltete Netzhaut
Wird der Zug der sich zusammenziehenden Gliose zu stark, kann ein Makulaforamen – ein Loch in der Makula entstehen. Ein operativer Eingriff ist notwendig, um das Häutchen zu entfernen und das Sehen wieder zu verbessern.
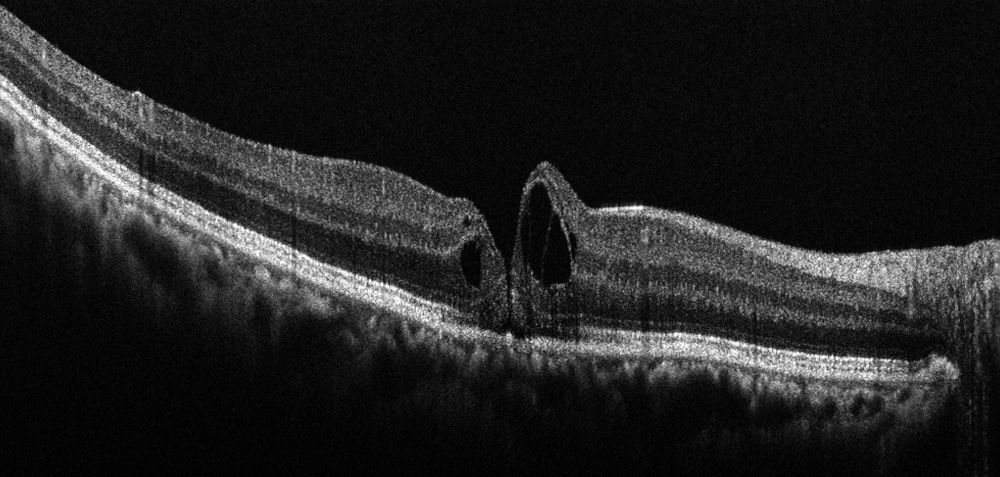
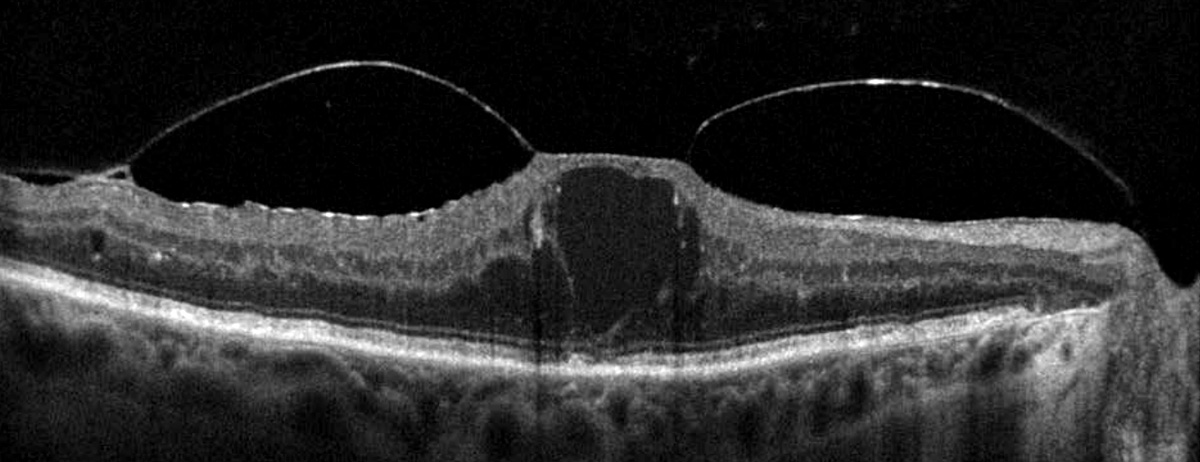
Zystoides Makulaödem
Beispiel eines zystoiden Makulaödems im OCT
Sammelt sich Flüssigkeit in zystischen Hohlräumen in der Makula-Region, spricht man von einem zystoiden Makulaödem. Meist ist es die Folge verschiedener Netzhauterkrankungen wie Uveitis, Retinitis Pigmentosa, Zentralvenenverschluss oder diabetischer Netzhauterkrankungen. Das Irvine-Gass-Syndrom als Folge einer Kataraktoperation tritt nur noch selten auf.
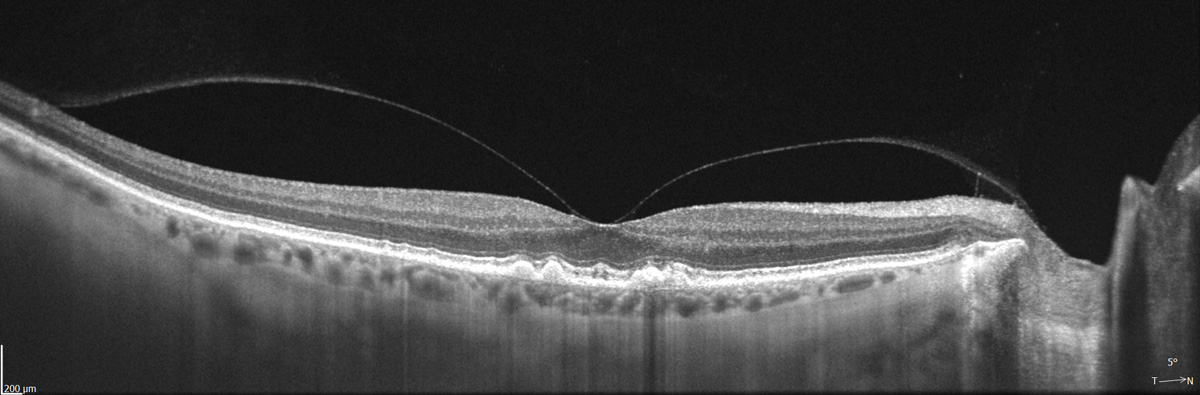
Vitreomakuläre Traktionen
Abhebung des Glaskörpers von der Netzhaut.
Im Laufe des Lebens lösen sich die geordneten Kollagenfasern im Glaskörper immer weiter auf, und es kommt zu einer Verflüssigung des Glaskörpers. Er verliert an Stabilität und hebt sich schließlich von der Netzhaut ab. Dies geschieht bei ca. 65% der 65- bis 85-Jährigen und stellt in den meisten Fällen kein Problem dar. Ist die Verbindungsstelle der Netzhaut mit dem Glaskörper jedoch zu fest, kommt es zu einem Zug an der Netzhaut. Die Makula wird verdickt, und es kann zu einem Makulaödem und sogar zu einem Makulaloch kommen.
Starker Zug des Glaskörpers an der Makula.
Die Sehschärfe ist in dem Fall deutlich vermindert. Unbehandelt würde die Lesefähigkeit verloren gehen. Die Orientierung im Raum bliebe jedoch erhalten.
Aderhautnävus / Aderhautmelanom
Beispiel eines Aderhautnävus im Fundusbild und im OCT.
Etwa 6-10% aller Menschen haben ein Aderhautnävus – quasi ein Muttermal im Auge. Pigmentzellen und Melanozyten aus der Aderhaut können dieses bilden. Häufig fällt es erst bei einer Routineuntersuchung auf, denn Aderhautnävi führen meist zu keiner Sehbeeinträchtigung und sind daher normalerweise auch nicht behandlungsbedürftig. Es besteht jedoch das Risiko einer Umwandlung in ein malignes (bösartiges) Aderhautmelanom. Daher sind je nach Risikofaktoren (Größe, Lage, Pigmentierung) Kontrollen in regelmäßigen Abständen notwendig.
Meist bildet sich ein Aderhautmelanom jedoch neu, also ohne bösartige Umwandlung aus einem Aderhautnävus. Die Metastasen bilden sich bevorzugt in der Leber (beim Mann) und in der Brust (bei Frauen), daher sind regelmäßige Kontrollen erforderlich. Liegt das Aderhautmelanom peripher, kann es lange unbemerkt bleiben, da es dort noch keine Seheinschränkungen hervorruft. Mit Hilfe einer Therapie kann in vielen Fällen das Auge und ein gewisses Sehvermögen erhalten werden.